La declaración de emergencia sanitaria internacional de la Mpox (viruela símica) por parte de la Organización Mundial de la Salud (OMS), ha acentuado en la última semana la necesidad de una comprensión más profunda en la sociedad y una respuesta más eficaz desde los sistemas de salud. Este virus, que alguna vez pareció relegado a las páginas de la historia médica, hoy desafía nuevamente a científicos y autoridades sanitarias.
Con el fin de sumar esfuerzos y hacer pedagogía y prevención en torno al Mpox, la División de Ciencias de la Salud organizó un conversatorio virtual con expertos de la unidad académica para explorar los detalles de este virus y su impacto actual, ofreciendo una visión crítica sobre cómo hacerle frente en el contexto moderno.
Jorge Luis Acosta, doctor en epidemiología, arrojó un panorama detallado de la evolución del brote viral. “La enfermedad del Monkeypox, o Mpox, fue identificada por primera vez en 1970 en la República Democrática del Congo”, explicó. “Desde entonces, se habían reportado unos 500 casos hasta el año 2002, pero fue en los últimos tres años cuando el virus comenzó a llamar la atención internacionalmente debido a un brote significativo que se originó en África”.
El brote de 2022, que se extendió desde el Reino Unido hasta Portugal, España y otros continentes, llevó a la OMS a declarar el 23 de julio de ese año una emergencia de salud pública de importancia internacional (ESPII). “En 2022, vimos una propagación que afectó principalmente a hombres que tienen sexo con otros hombres”, señaló Acosta. Sin embargo, el panorama actual ha cambiado.
“El brote de 2024 muestra una preocupante inclusión de niños y mujeres, lo que sugiere que podrían estar ocurriendo otros tipos de transmisión”, advirtió. La preocupación ahora se centra en que esta nueva ola podría tener características y métodos de transmisión distintos, especialmente en contextos donde el virus ha penetrado en comunidades con recursos limitados. A partir del 14 de agosto de este año, nuevamente la OMS declaró un nuevo brote de Mpox como una ESPII.
En el panorama nacional, Colombia detectó en 2022 los primeros casos de viruela símica. Desde entonces, el Instituto Nacional de Salud (INS) ha mantenido una vigilancia continua sobre la propagación de la enfermedad. De acuerdo con el INS, hasta el 14 de agosto de este año, el número total de casos confirmados en el país asciende a 4257; 4059 reportados en 2022, 89 en 2023 y 109 en 2024.
Vanessa Gómez, líder de Vigilancia Epidemiológica en Salud Pública del distrito, ratificó que durante lo corrido del año se han confirmado 15 casos de Mpox en Barranquilla. El primero fue en abril, una persona que tuvo contacto estrecho con otra que vino de Estados Unidos, según lo indicó la investigación epidemiológica.
“El 2 de mayo instalamos una Sala de Análisis de Riesgo – SAR – en el distrito y a partir de ahí iniciamos la sensibilización del personal médico asistencial. Tras la alerta de la OMS, hemos identificado un mayor interés en la población sobre el tema y nos ha obligado a tener otras actividades, que son básicamente sensibilizar a la población, enseñarles a identificar los signos y síntomas, y llevar a cabo estrategias de reeducación a nuestro personal médico asistencial y de vigilancia epidemiológica”, explicó Gómez.
Virus de estructura compleja: nomenclatura y desafíos
Homero San Juan Vergara, doctor en ciencias médicas con énfasis en microbiología médica e inmunología, profundizó en la estructura y clasificación del virus, explicando que este presenta una forma variable, que puede ser esférica, ovalada o similar a un ladrillo, y tiene un genoma de ADN de doble cadena.
San Juan también destacó que el virus pertenece a la familia Poxviridae, del género Orthopoxvirus, relacionado estrechamente con el virus de la viruela. Este parentesco se refleja en las similitudes clínicas entre ambos, lo que añade una capa adicional de complejidad en el manejo del Mpox.
“Es un virus envuelto, lo que significa que al salir de la célula adquiere membranas celulares: primero una membrana interna y luego, al salir completamente de la célula, otra membrana plasmática, pudiendo llegar a tener hasta tres membranas distintas. Esto influye en su comportamiento de diseminación dentro del cuerpo y entre personas. El virus que sale en su forma intracelular es altamente infeccioso y se transmite entre personas, mientras que los que están conectados a la membrana celular o plasmática se diseminan más fácilmente en el cuerpo”, enfatizó.
Por su parte Diego Viasus abordó las complicaciones asociadas con el Mpox. Aunque la mayoría de los pacientes presentan formas leves de la enfermedad, “un pequeño porcentaje puede desarrollar complicaciones graves”, afirmó Viasus. Entre estas complicaciones se incluyen infecciones bacterianas secundarias, inflamación del cerebro (encefalitis) y afectaciones oculares, pulmonares y cardíacas. “La mortalidad en brotes recientes ha sido baja, pero el aumento en la tasa de mortalidad, especialmente en niños menores de cinco años, es alarmante”, advirtió.
La identificación temprana y el tratamiento adecuado son cruciales para manejar estas complicaciones, con el tratamiento actualmente disponible dirigido a pacientes con riesgos elevados, como aquellos con sistemas inmunitarios comprometidos.
Manifestaciones clínicas y tratamiento
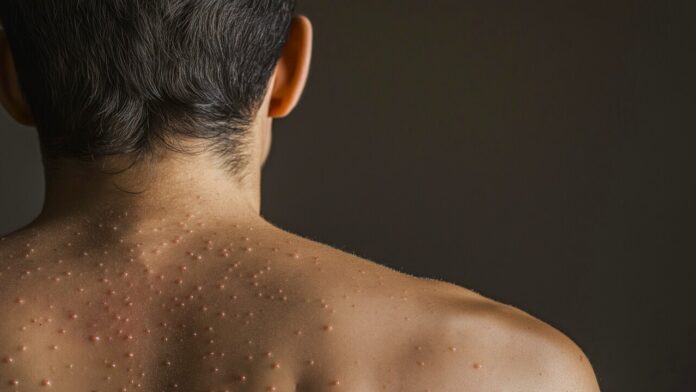
La doctora Esperanza Meléndez, dermatóloga del Hospital Universidad del Norte, proporcionó un análisis detallado de las manifestaciones clínicas del virus. “La enfermedad comienza con síntomas generales como fiebre y malestar, seguido de un rash (erupción cutánea) característico que progresa de eritema a pápulas, vesículas, pústulas y finalmente costras”, explicó.
Este patrón ordenado y el compromiso palmoplantar distinguen al Mpox de otras enfermedades similares, como la varicela, además, también puede presentar lesiones en áreas inusuales, como los genitales, complicando aún más el diagnóstico.
En cuanto a la vacunación, Acosta destacó la necesidad urgente de más dosis. “Las vacunas actuales no son suficientes para cubrir la demanda global. En África, donde la emergencia es más grave, se necesitan alrededor de 10 millones de vacunas, pero solo se han comprometido 200 000 dosis hasta ahora”, comentó. La vacunación está recomendada principalmente para personas que han tenido contacto estrecho con casos confirmados y para el personal de salud.
El tratamiento antiviral, aunque en fase de estudio, está mostrando promesas para reducir la duración y severidad de los síntomas. “Los antivirales están siendo utilizados como medicamentos de emergencia, con estudios que muestran una resolución más rápida de las lesiones”, explicó Viasus. Sin embargo, la mayoría de los pacientes con Mpox experimentan formas leves que no requieren tratamientos antivirales extensivos.
Hugo Macareno, director científico del Hospital Universidad del Norte, de igual forma señaló el manejo hospitalario de los casos sospechosos o confirmados. “El manejo adecuado requiere una coordinación entre las instituciones de salud, las EPS y las secretarías de salud”, enfatizó. “Es esencial tener protocolos claros para la captación, aislamiento y notificación de los casos, así como para el manejo de muestras y la implementación de medidas de protección personal”.
Al concluir el conversatorio, la doctora María del Pilar Garavito, decana de la División de Salud de la Universidad del Norte, expresó su agradecimiento a los panelistas y participantes. “Para nosotros, era fundamental aclarar las dudas a la comunidad sobre el Mpox y su diferenciación clínica. Entender cómo se diferencia de otros síntomas similares a los de un resfriado nos proporciona una gran tranquilidad y nos prepara mejor para enfrentar cualquier inquietud con menos ansiedad”, comentó, recalcando la importancia de estos espacios académicos y la disposición de la Universidad del Norte para contribuir al bienestar comunitario.
Fuente: Universidad del Norte